糖尿病是一组由于胰岛素绝对或相对不足,及胰升糖素绝对或相对过多引起的以糖代谢障碍为主,并有脂肪和蛋白质代谢紊乱的全身性疾病。糖尿病是目前影响人类健康并可危及生命的常见病。1999年WHO将糖尿病分为4型:1型糖尿病,也称胰岛素依赖型;2型糖尿病,也称非胰岛素依赖型;妊娠期糖尿病及其他特殊类型。各型糖尿病都常伴发急性感染,大血管、微血管病变及周围神经病变。
糖尿病和口腔科疾病有什么联系,为何口腔科医生要询问糖尿病情况呢?让我们从各种常见口腔疾病来一一了解。(简单了解可只阅读红色段落)
1.牙周病变
牙周病变指牙周组织感染性病变,其危害在于造成牙龈出血、口腔异味甚至牙齿松动脱落,破坏咀嚼器官完整性,引起发音、咀嚼功能和面部形态变化。糖尿病是造成牙周病最危险的系统性疾病,在糖尿病患者中牙周病的患病率很高,病变损害严重且进展迅速。有学者提出将牙周病作为糖尿病的第6大并发症。目前研究证明糖尿病引起牙周病的主要机制包括:(1)糖尿病患者体内糖化末端产物与其细胞受体作用加强,刺激吞噬细胞释放炎症细胞因子TNF-α、IF-1β、IL-6,这些炎症介质能激活破骨细胞和胶原酶,导致骨和牙周组织破坏;(2)糖尿病患者血糖使血管基底膜改变,影响正常营养扩散和水代谢,使组织易受细菌及其产物的侵袭;(3)糖尿病并发症之一的高脂血症会抑制成骨细胞的再生和胶原的生成,引起新骨形成降低及新骨机械性能减弱。因此,糖尿病可增加牙周病的发病风险或加重已有牙周病。
目前研究已证实,炎症和胰岛素抵抗之间存在密切的联系,牙周病通过细胞因子TNF-α干扰信号传导,降低胰岛素的敏感性,影响血糖的吸收和利用。重度牙周炎还会增加糖尿病大小血管病变的发生率,如中风、短暂性缺血发作、心绞痛、心肌炎、心力衰竭等。
另外,大量学者通过实验研究认为,牙周治疗对2型糖尿病患者血糖控制能起到积极的作用。
简单来说,糖尿病和牙周病的关系即:糖尿病促进牙周病发生发展,牙周病影响血糖控制,规范的牙周治疗有利于血糖控制。
2.粘膜病变
口腔念珠菌感染是口腔最常见的机会性真菌感染,临床观察研究表明口腔念珠菌感染患病率1型糖尿病大于2型糖尿病大于非糖尿病人群,这一现象与口腔扁平苔藓的发病率类似。另外,由糖尿病引发各部位微血管变化而引起相应部位的粘膜病变,如舌乳头萎缩、黑毛舌、唇炎等。
糖尿病患者口腔念珠菌感染、扁平苔藓等粘膜病变发病率高。
3.牙体牙髓病变
糖尿病患者因长期处于高糖状态,可以引起口腔内腺体特别是腮腺内血管基底膜的改变,从而使唾液减少,唾液的减少造成口腔内冲洗及自洁能力减弱,促成龋病的发生,同时,糖尿病患者抵抗力差,致龋细菌活力及数目增加,可能造成龋病发生。由于糖尿病易引发血管病变,尤其是微血管病变,而牙髓的侧支循环有限或无侧支循环,因此更易被感染。
糖尿病患者更易患龋病及牙髓炎。
4.腺体病变
口渴、多饮是糖尿病的主要症状之一,目前对唾液腺与糖尿病关系的研究已达到基因水平,提示随着糖尿病的发展,颌下腺实质细胞有凋亡趋势,且唾液腺腺体内毛细血管基底膜增厚,通透性增加,导致唾液减少。
4.口腔颌面部间隙感染
口腔颌面部建系感染是颌面部的常见感染,其严重程度与宿主的抵抗力、微生物的毒力及感染部位相关。目前大多数学者认为糖尿病口腔颌面部间隙感染患者容易发生危及生命的并发症,并且住院时间可能较长,但血糖经过严格控制后糖尿病患者与非糖尿病患者在预后上无明显差别。
另外,在一些地区糖尿病筛查并不普遍,有些患者长期处于高血糖状态而不知晓,这种高血糖状态可能促进颌面部间隙感染的迅速发展和感染扩散,甚至危及生命。
5.颌面外科疾病围手术期血糖控制
围手术期是指以手术为中心的术前、术中和术后的整段时间。手术导致机体应激状态,使糖尿病代谢紊乱加重,同时,糖尿病患者在外科疾病和手术麻醉等情况下,体内激素水平变化,抑制胰岛素分泌,降低胰岛素敏感性,使血糖控制难度增大。糖尿病患者的手术期的血糖管理相对复杂,在严格控制血糖的同时,须进行完整的术前评估,给予充足的营养支持及严密的术中和术后监测,防止发生急性代谢紊乱。
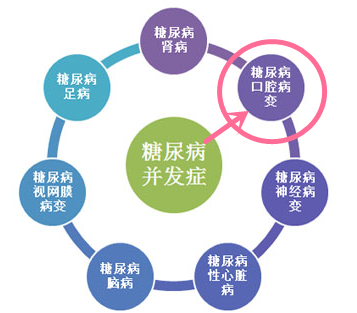
综上所述,糖尿病和口腔科看似没有联系,但它们是密切关联的。如果您有糖尿病病史,一定要告知您的口腔医生。